Гиперпаратиреоз
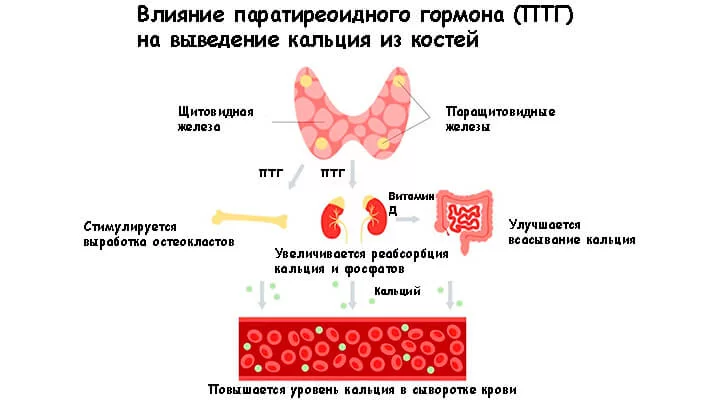
Гиперпаратиреоз — хроническое эндокринное заболевание, которое характеризуется повышением продукции паратгормона. Этот гормон вырабатывается паращитовидными железами (расположены позади щитовидной железы). Основная его функция — поддерживать оптимальный уровень кальция. Сигналом к продукции паратгормона является снижение уровня минерала в крови.
Гормон околощитовидных желез действует на различные процессы, позволяющие повысить концентрацию кальция в крови. Во-первых, это разрушение клеток и тканей костей, из-за чего в плазму высвобождается кальций. Во-вторых, паратиреоидный гормон увеличивает реабсорбцию минерала в почечных канальцах, а также увеличивает всасывание минерала в кишечнике. Кроме того, действие паратиреоидного гормона направлено на усиленное выведение фосфатов с мочой (и снижение их уровня в крови — гипофосфатемия). Это необходимое условие для достижения нужного баланса между кальцием и фосфатами.
Согласно литературным данным, гиперпаратиреозом страдает 1% взрослого населения. С возрастом вероятность развития заболевания увеличивается. Среди лиц старше 55 лет распространенность заболевания составляет уже 2%. У женщин болезнь встречается в 2-3 раза чаще, чем у мужчин.
Причины развития болезни
Самая распространенная причина гиперпаратиреоза — аденома паращитовидной железы, которая приводит к усиленной выработке паратгормона. Это первичная форма заболевания.
Вторичный гиперпаратиреоз развивается при длительной нехватке кальция (гипокальциемия) и повышенном уровне фосфатов (гиперфосфатемия). Такой дисбаланс может быть вызван нехваткой витамина D, почечными или кишечными заболеваниями, при которых минерал усиленно выводится с мочой или плохо всасывается в кровь. В этих условия околощитовидные железы вынуждены интенсивнее вырабатывать гормон для поддержания баланса между уровнями кальция и фосфатов. Если вторичная форма патологии протекает длительно, то есть риск развития третичного гиперпаратиреоза, при котором развивается аденома паращитовидной железы.
Причины гиперплазии паращитовидной железы до сих пор неизвестны. Наследственных факторов для данного заболевания не обнаружено. В некоторых исследованиях установлено, что риск первичного гиперпаратиреоза увеличивается при воздействии на околощитовидные железы радиации, а также приеме тиазидных диуретиков и препаратов лития.
Классификация
Этиологическая классификация гиперпаратиреоза уже описана выше. Также выделяют псевдогиперпаратиреоз. Это редкое заболевание, которое развивается на фоне некоторых опухолей, продуцирующих вещества, похожие по своему действию на паратгормон.
Первичный гиперпаратиреоз в свою очередь подразделяется на следующие виды:
- субклинический — болезнь протекает бессимптомно (или с минимальными проявлениями, не побуждающими человека обращаться к врачу);
- клинический — присутствует выраженная симптоматика заболевания, в частности, со стороны опорно-двигательного аппарата, почек и пищеварительного тракта;
- острый — развитие гиперкальциемического криза, который сопровождается тяжелыми симптомами со стороны разных органов и систем.
В зависимости от поражения тех или иных органов гиперпаратиреоз бывает:
- костным — сопровождается поражением опорно-двигательного аппарата;
- висцеральным — почечный или желудочно-кишечный (в зависимости от поражения соответствующих органов);
- смешанным — сопровождается поражением костных тканей и внутренних органов.
Симптомы
В течение длительного времени гиперпаратиреоз протекает бессимптомно. Часто болезнь определяется случайно при обращении к врачу по поводу другой патологии.
Клиническая картина гиперпаратиреоза многогранна, поскольку при нарушениях функций паращитовидных желез одновременно страдает несколько систем органов. Поэтому заболевание может проявляться симптомами остеопороза, нефропатии, болезней пищеварительного тракта, миопатии и даже психических нарушений.
Среди общих симптомов отмечаются:
- повышенная утомляемость при физической активности;
- слабость;
- апатия;
- обезвоживание (как следствие — частая жажда).
Симптомы со стороны опорно-двигательного аппарата:
- болезненные ощущения в конечностях;
- судороги в ногах;
- неуверенная, шаткая ходьба;
- деформации, искривления костей;
- переломы, возникающие даже при незначительном воздействии на кость (признак серьезного дефицита кальция в костных тканях).
Признаками нарушения работы почек могут быть:
- полиурия (повышенное выделение мочи) или сниженная активность почек;
- появление камней в почках.
Симптомы со стороны органов желудочно-кишечного тракта:
- нарушение стула (часто это запоры);
- потеря аппетита;
- боли в животе;
- тошнота.
Гиперпаратиреоз также отрицательно сказывается на работе сердечно-сосудистой системы и психике. Пациенты могут жаловаться на артериальную гипертензию, эмоциональную подавленность, снижение когнитивных функций, депрессию.
Таким образом, специфических симптомов у заболевания нет. Патология проявляется симптомокомплексом со стороны разных органов и систем, что важно учитывать на этапе диагностики.
Осложнения
Самое тяжелое осложнение гиперпаратиреоза — гиперкальциемический криз. Это состояние, которое возникает на фоне резкого повышения уровня кальция (из-за интенсивной выработки паратгормона). Гиперкальциемический криз проявляется тошнотой, рвотой, сильными болями в животе и костях, запорами, резкой мышечной слабостью. Полиурия при этом может сменяться анурией (отсутствие выделения мочи).
Среди других осложнений:
- разрушение тканей костей;
- костные опухоли;
- ожирение и нарушение липидного обмена;
- инсулинорезистентность (или ее усугубление).
Звоните
Наши специалисты проконсультируют Вас!
Методы диагностики
При подозрении на гиперпаратиреоз проводится как лабораторная, так и инструментальная диагностика. После тщательного опроса и осмотра пациента направляют на анализы крови и мочи.
При первичном гиперпаратиреозе в плазме крови у пациента отмечается повышение уровня кальция и снижение концентрации фосфатов. Также отмечается повышение уровня кальция в моче.
При вторичном гиперпаратиреозе кальций в плазме снижен, а гормон околощитовидной железы повышен.
Для оценки состояния опорно-двигательного аппарата, паращитовидных желез и внутренних органов пациента также направляют на проведение инструментальных исследований:
- УЗИ;
- денситометрия (определяет плотность костных тканей);
- КТ, МРТ;
- радиоизотопные методы визуализации;
- рентгенография;
- другие методы исследования.
На основании полученных данных врач подбирает оптимальную схему лечения для пациента.
Лечение гиперпаратиреоза
Лечение гиперпаратиреоза бывает консервативным и хирургическим. Лекарственное лечение сводится к назначению антирезорбтивных препаратов — предотвращающих разрушение костных тканей.
При вторичной форме патологии лечение может быть направлено на:
- восстановление у пациента нормального уровня витамина D;
- нормализацию работы почек и/или кишечника (для улучшения всасывания кальция и снижение его выведения с мочой).
Наиболее эффективным методом лечения первичного гиперпаратиреоза является операция по удалению паращитовидных желез. После операции удаленные околощитовидные железы отправляются на патогистологическое исследование. Если в них обнаруживается рак, то пациенту назначается дополнительное лечение, в частности, радиотерапия.
Профилактика
Профилактических мер в отношении гиперпаратиреоза не существует. Риск развития вторичного гиперпаратиреоза снижается при отсутствии дефицита витамина D, соблюдения принципов сбалансированного питания и своевременного лечения заболеваний почек и кишечника.
Процедуры для болезни "Гиперпаратиреоз"
Введите ваши данные. Наши специалисты свяжутся с вами и бесплатно проконсультируют по волнующим вас вопросам.


